O Que É a Síndrome da Dor Miofascial?
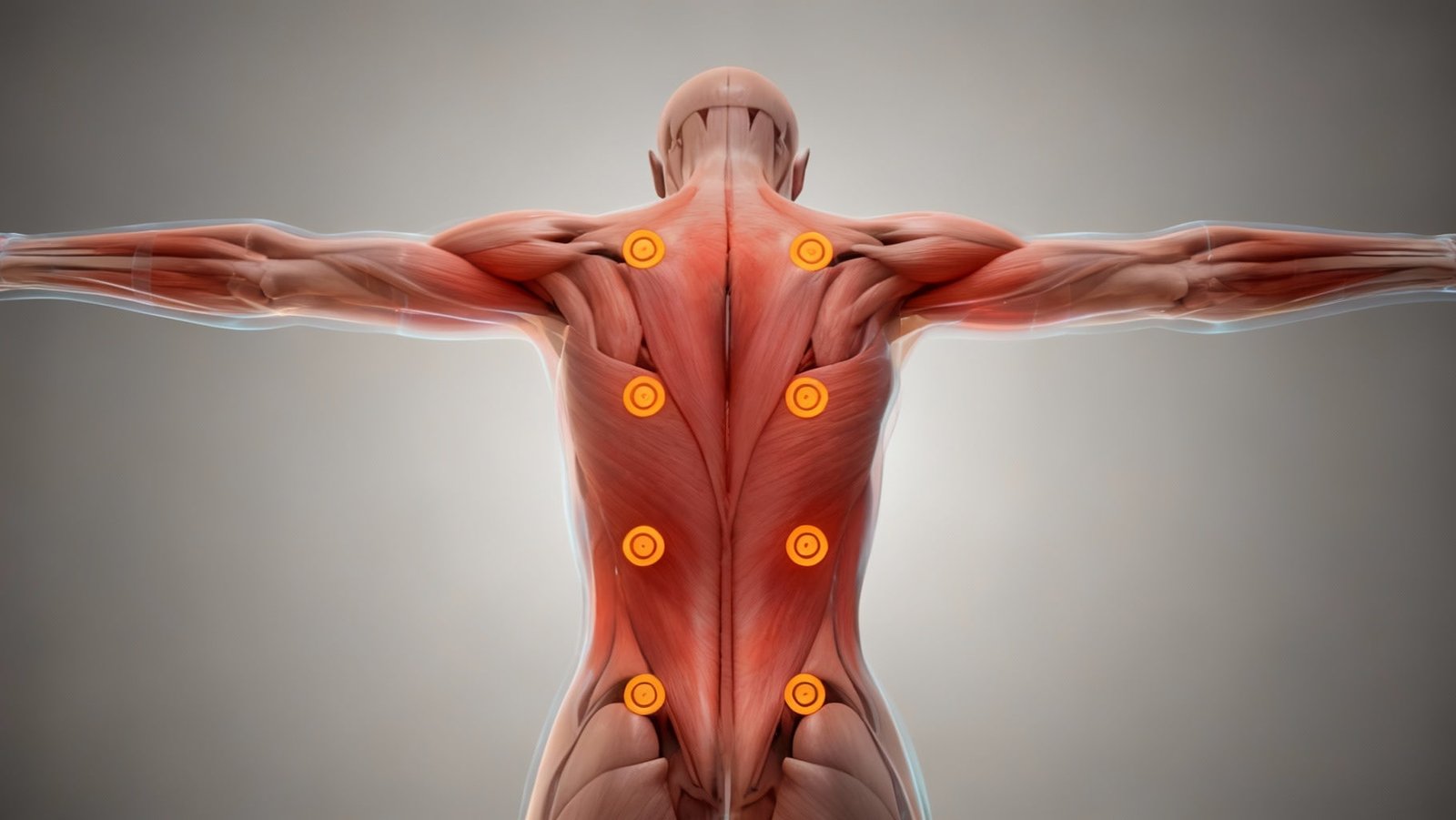
A síndrome da dor miofascial é uma condição musculoesquelética crônica caracterizada pela presença de pontos-gatilho miofasciais, que são nódulos hipersensíveis localizados em bandas tensas do músculo esquelético. Esses pontos causam dor localizada e referida, além de limitação funcional significativa. Diferentemente de outras condições dolorosas, a dor miofascial possui características específicas que incluem padrões de dor referida reproduzíveis e resposta contrátil local à palpação.
A prevalência dessa síndrome é elevada, afetando aproximadamente 85% das pessoas em algum momento da vida, sendo mais comum em adultos entre 30 e 60 anos. A condição manifesta-se com maior frequência em regiões como pescoço, ombros, região lombar e mandíbula. Embora possa afetar qualquer músculo esquelético, os músculos posturais e aqueles submetidos a uso repetitivo são os mais vulneráveis.
Os pontos-gatilho são classificados em ativos e latentes. Os ativos produzem dor espontânea e referida, enquanto os latentes causam desconforto apenas quando pressionados. A fisiopatologia envolve disfunção nas placas motoras, isquemia local, liberação excessiva de acetilcolina e alterações bioquímicas no microambiente muscular, resultando em contração sustentada e dor persistente.
Causas e Fatores de Risco
A etiologia da síndrome miofascial é multifatorial, envolvendo fatores mecânicos, metabólicos e psicossociais. Entre as causas mais comuns estão microtraumas repetitivos relacionados a atividades ocupacionais ou esportivas, má postura mantida por períodos prolongados, sobrecarga muscular e traumatismos diretos. Trabalhadores que realizam movimentos repetitivos, como digitação ou levantamento de peso, apresentam risco aumentado.
Fatores ergonômicos inadequados no ambiente de trabalho contribuem significativamente para o desenvolvimento da condição. Móveis desajustados, iluminação inadequada e posições forçadas durante atividades diárias criam sobrecarga em grupos musculares específicos. O sedentarismo e o descondicionamento físico também predispõem ao surgimento de pontos-gatilho, uma vez que músculos fracos são mais suscetíveis a microlesões.
Condições médicas subjacentes aumentam a vulnerabilidade, incluindo deficiências vitamínicas (especialmente vitaminas D e B12), hipotireoidismo, anemia ferropriva e distúrbios do sono. O estresse psicológico e a ansiedade contribuem através do aumento da tensão muscular e redução do limiar de dor. Fatores genéticos relacionados ao metabolismo da dor e à regulação neuromuscular também podem influenciar a susceptibilidade individual.
Principais Fatores de Risco
Sintomas e Manifestações Clínicas
O sintoma cardinal da síndrome miofascial é a dor regional persistente, frequentemente descrita como profunda, dolorida e em aperto. A dor pode ser constante ou intermitente, com intensidade variando de leve a incapacitante. Uma característica distintiva é a dor referida, onde o desconforto é percebido em locais distantes do ponto-gatilho originador, seguindo padrões anatômicos específicos para cada músculo afetado.
Pacientes relatam rigidez muscular, especialmente pela manhã ou após períodos prolongados de inatividade. A amplitude de movimento fica restrita, e atividades cotidianas podem tornar-se desafiadoras. Muitos experimentam fraqueza muscular sem atrofia, resultante da inibição dolorosa e disfunção neuromuscular. Fenômenos autonômicos associados incluem sudorese localizada, alterações vasomotoras e lacrimejamento.
Sintomas sensoriais como parestesias, formigamento e sensação de dormência podem ocorrer nas áreas de dor referida. Alguns pacientes desenvolvem hipersensibilidade ao toque e à temperatura. Quando pontos-gatilho afetam músculos cervicais, manifestações como cefaleia tensional, tonturas, zumbido e distúrbios visuais são comuns. O impacto no sono é significativo, com dificuldade para adormecer e despertares noturnos devido à dor posicional.
Diagnóstico e Avaliação Clínica
O diagnóstico da síndrome miofascial é essencialmente clínico, baseado em história detalhada e exame físico criterioso. Não existem exames laboratoriais ou de imagem específicos para confirmar a condição, embora possam ser úteis para excluir outras patologias. O médico investiga a história da dor, incluindo início, localização, intensidade, fatores agravantes e aliviantes, além de revisar atividades ocupacionais e hábitos posturais.
Durante o exame físico, o profissional realiza palpação sistemática dos músculos, procurando por bandas tensas e pontos-gatilho. Os critérios diagnósticos incluem identificação de banda tensa palpável, presença de ponto hipersensível dentro dessa banda, reconhecimento da dor pelo paciente quando o ponto é pressionado, e demonstração de dor referida característica. A resposta contrátil local, uma contração visível ou palpável do músculo à pressão, é um sinal específico mas nem sempre presente.
Exames complementares como radiografias, ressonância magnética ou ultrassonografia são solicitados quando há suspeita de patologias estruturais coexistentes, como hérnias discais, artrose ou rupturas tendinosas. Exames laboratoriais podem identificar deficiências vitamínicas, disfunção tireoidiana ou processos inflamatórios sistêmicos. A algometria de pressão, embora não amplamente disponível, pode quantificar objetivamente a sensibilidade dos pontos-gatilho.
O diagnóstico diferencial é crucial e inclui fibromialgia, radiculopatias, artropatias, polimialgia reumática e neuropatias periféricas. A fibromialgia diferencia-se pela presença de dor difusa crônica com múltiplos pontos sensíveis bilaterais, enquanto a dor miofascial é tipicamente regional. Radiculopatias apresentam distribuição dermatomal da dor e alterações neurológicas objetivas como reflexos diminuídos ou déficits motores.
⚠️ Sinais de Alerta Que Exigem Investigação Urgente
- Dor intensa e progressiva que não responde a tratamentos convencionais
- Fraqueza muscular significativa com perda de função motora
- Alterações neurológicas como perda de sensibilidade ou reflexos ausentes
- Sintomas sistêmicos incluindo febre, perda de peso inexplicada ou mal-estar geral
- Histórico de câncer ou trauma significativo recente
- Disfunção intestinal ou vesical associada à dor lombar
Abordagens Terapêuticas Não Farmacológicas
As modalidades não farmacológicas constituem a base do tratamento da síndrome miofascial, sendo frequentemente mais eficazes que medicamentos isolados. A terapia manual inclui técnicas de liberação miofascial, onde o profissional aplica pressão sustentada sobre os pontos-gatilho e tecidos adjacentes, promovendo relaxamento muscular e restauração da circulação local. O alongamento muscular específico é fundamental para restabelecer o comprimento normal das fibras e eliminar bandas tensas.
A punção seca dos pontos-gatilho é uma técnica altamente eficaz que utiliza agulhas finas para desativar mecanicamente os pontos hipersensíveis. O procedimento promove resposta contrátil local, liberação de substâncias vassodilatadoras e interrupção do ciclo de dor-espasmo. Pode ser realizada superficialmente ou com penetração profunda, dependendo da localização do ponto-gatilho. Estudos demonstram melhora significativa da dor e função após sessões de punção seca.
Recursos eletrotermofototerápicos complementam o tratamento. A termoterapia superficial com compressas quentes promove vasodilatação e relaxamento muscular, sendo útil para dor crônica. A crioterapia é preferível em fases agudas ou após procedimentos invasivos. A estimulação elétrica nervosa transcutânea (TENS) reduz a dor através da modulação de sinais nociceptivos. Ultrassom terapêutico e laser de baixa intensidade apresentam efeitos analgésicos e anti-inflamatórios locais.
Exercícios terapêuticos progressivos são essenciais para resultados duradouros. Inicialmente, exercícios de amplitude de movimento e alongamentos suaves reduzem a rigidez. Progressivamente, exercícios de fortalecimento restauram a função muscular e previnem recorrências. Atividades aeróbicas de baixo impacto, como caminhada, natação ou ciclismo, melhoram o condicionamento geral e liberam endorfinas naturais. A educação do paciente sobre ergonomia, postura e autocuidado é fundamental para o sucesso terapêutico.
Protocolo de Tratamento Multimodal
Opções de Tratamento Farmacológico
O tratamento medicamentoso da síndrome miofascial visa controlar a dor, reduzir espasmo muscular e facilitar a reabilitação física. Anti-inflamatórios não esteroidais (AINEs) como ibuprofeno (400-600 mg a cada 8 horas) e naproxeno (500 mg duas vezes ao dia) são frequentemente prescritos para alívio sintomático. Embora não haja inflamação tecidual significativa na síndrome miofascial, esses medicamentos apresentam efeito analgésico central que beneficia muitos pacientes.
Relaxantes musculares de ação central, como ciclobenzaprina (5-10 mg antes de dormir) e tizanidina (2-4 mg até três vezes ao dia), reduzem o espasmo muscular e melhoram a qualidade do sono. A ciclobenzaprina apresenta estrutura similar aos antidepressivos tricíclicos e possui propriedades sedativas que auxiliam no descanso noturno. O uso deve ser limitado a períodos curtos devido ao risco de dependência e efeitos adversos como sonolência e boca seca.
Analgésicos simples como paracetamol (500-1000 mg a cada 6 horas, máximo 4g/dia) podem ser úteis para dor leve a moderada. Para casos refratários, tramadol (50-100 mg a cada 6-8 horas) oferece analgesia mais potente através de mecanismos opioides e serotoninérgicos. Opióides mais potentes são raramente indicados devido ao perfil de efeitos adversos e potencial de dependência, devendo ser reservados para situações excepcionais e uso de curta duração.
Antidepressivos tricíclicos em doses baixas, particularmente amitriptilina (10-50 mg ao deitar), demonstram eficácia no tratamento da dor crônica miofascial. Esses medicamentos modulam a transmissão dolorosa no sistema nervoso central, melhoram o sono profundo e apresentam efeito miorrelaxante. Inibidores seletivos de recaptação de serotonina e norepinefrina, como duloxetina (30-60 mg/dia), constituem alternativa para pacientes que não toleram tricíclicos.
A infiltração de pontos-gatilho com anestésicos locais representa terapia intervencionista eficaz. Lidocaína a 1% ou bupivacaína a 0,25% são injetadas diretamente no ponto-gatilho, promovendo bloqueio local e interrupção do ciclo de dor. Corticosteroides não são recomendados rotineiramente, pois podem causar atrofia muscular local. A toxina botulínica tipo A emerge como opção para casos resistentes, reduzindo a liberação de acetilcolina e promovendo relaxamento muscular prolongado.
Terapias Integrativas e Complementares
Abordagens integrativas complementam o tratamento convencional, oferecendo benefícios adicionais no controle da dor e melhora funcional. A acupuntura, reconhecida pela Organização Mundial da Saúde como eficaz para dor musculoesquelética, atua através da estimulação de pontos específicos que modulam a percepção dolorosa e promovem liberação de endorfinas. Estudos demonstram que a acupuntura pode ser tão eficaz quanto a punção seca na desativação de pontos-gatilho.
Técnicas de relaxamento e controle do estresse são fundamentais no manejo da síndrome miofascial. O biofeedback permite ao paciente aprender a controlar conscientemente a tensão muscular através de sinais visuais ou auditivos. A meditação mindfulness reduz a percepção da dor e melhora a resposta ao estresse. Técnicas de respiração diafragmática promovem relaxamento do sistema nervoso autônomo e reduzem a tensão muscular generalizada.
A terapia cognitivo-comportamental (TCC) aborda aspectos psicológicos da dor crônica, modificando pensamentos disfuncionais e comportamentos mal adaptativos. Pacientes aprendem estratégias de enfrentamento, gestão do estresse e ressignificação da experiência dolorosa. A TCC demonstra eficácia na redução da intensidade da dor, melhora funcional e qualidade de vida. Grupos de apoio e educação em dor também contribuem para melhor compreensão e autogestão da condição.
Suplementação nutricional pode beneficiar pacientes com deficiências identificadas. Vitamina D em doses de 1000-2000 UI diárias corrige a hipovitaminose comum em pacientes com dor musculoesquelética. Magnésio (300-400 mg/dia) auxilia no relaxamento muscular e função neuromuscular adequada. Ômega-3 possui propriedades anti-inflamatórias naturais. A hidratação adequada e dieta balanceada rica em antioxidantes contribuem para a saúde muscular geral.
✓ Lista de Verificação para Autocuidado Diário
A Síndrome Miofascial Tem Cura?
A síndrome da dor miofascial apresenta prognóstico favorável quando tratada adequadamente. Diferentemente de condições degenerativas progressivas, a dor miofascial é potencialmente reversível com abordagem terapêutica apropriada e mudanças comportamentais. Estudos indicam que aproximadamente 70-80% dos pacientes experimentam melhora significativa ou resolução completa dos sintomas quando aderem a um programa de tratamento multimodal abrangente.
O conceito de cura na síndrome miofascial deve ser compreendido considerando que os pontos-gatilho podem ser desativados e os sintomas eliminados, mas a predisposição à recorrência permanece se os fatores causais não forem adequadamente controlados. Pacientes que corrigem fatores ergonômicos, mantêm exercícios regulares, gerenciam o estresse e adotam hábitos posturais saudáveis apresentam taxas de recorrência significativamente menores.
A duração do tratamento varia conforme a cronicidade da condição e aderência terapêutica. Casos agudos podem responder em poucas semanas, enquanto apresentações crônicas demandam meses de tratamento consistente. A melhora geralmente ocorre de forma progressiva, com redução gradual da intensidade da dor, aumento da amplitude de movimento e recuperação funcional. Pacientes devem manter expectativas realistas, compreendendo que a recuperação é um processo gradual.
Fatores que influenciam positivamente o prognóstico incluem diagnóstico precoce, tratamento multidisciplinar coordenado, boa adesão às orientações terapêuticas, suporte psicossocial adequado e ausência de comorbidades significativas. Por outro lado, cronicidade prolongada, presença de distúrbios psiquiátricos não tratados, expectativas irrealistas, ganhos secundários relacionados à dor e exposição contínua a fatores de risco ocupacionais podem comprometer os resultados.
A prevenção de recorrências é fundamental e baseia-se em manutenção de exercícios, autocuidado regular e vigilância de sinais precoces de reativação dos pontos-gatilho. Muitos pacientes beneficiam-se de sessões periódicas de manutenção, mesmo após resolução inicial dos sintomas. A educação contínua sobre autogestão capacita os indivíduos a reconhecer e intervir precocemente em episódios de reagudização, prevenindo a progressão para estados crônicos incapacitantes.
Estratégias de Prevenção
A prevenção primária da síndrome miofascial concentra-se em evitar o desenvolvimento de pontos-gatilho através de modificações ergonômicas, condicionamento físico adequado e gestão do estresse. No ambiente de trabalho, ajustes na altura de cadeiras e monitores, iluminação apropriada e ferramentas ergonômicas reduzem sobrecarga muscular. Pausas regulares para alongamento e mudança de posição durante atividades prolongadas são essenciais.
A prática regular de exercícios físicos constitui pilar fundamental na prevenção. Programas equilibrados incluindo fortalecimento muscular, flexibilidade e condicionamento cardiovascular mantêm a saúde musculoesquelética. Alongamentos dinâmicos antes de atividades e estáticos após exercícios preparam e recuperam a musculatura adequadamente. A progressão gradual de intensidade previne sobrecargas agudas.
Técnicas de gerenciamento do estresse como yoga, tai chi chuan e meditação reduzem a tensão muscular crônica associada ao estresse psicológico. O sono reparador é crucial, com duração adequada (7-9 horas) e ambiente propício. Colchões e travesseiros apropriados mantêm alinhamento espinhal adequado durante o repouso. A higiene do sono inclui horários regulares e evitar estimulantes antes de dormir.
A nutrição adequada suporta a saúde muscular, com ingestão suficiente de proteínas, vitaminas e minerais. Hidratação apropriada mantém a função muscular ótima e facilita a eliminação de metabólitos. Evitar tabagismo e consumo excessivo de álcool contribui para melhor circulação e oxigenação tecidual. Manter peso corporal saudável reduz sobrecarga nas estruturas musculoesqueléticas.
Quando Buscar Atendimento Médico
A consulta médica deve ser procurada quando a dor muscular persiste por mais de duas semanas apesar de medidas conservadoras domiciliares, ou quando a intensidade interfere significativamente nas atividades cotidianas, trabalho ou sono. Dor que piora progressivamente ou não responde a analgésicos simples e repouso merece avaliação profissional para diagnóstico preciso e tratamento adequado.
Sinais de alarme que requerem avaliação urgente incluem fraqueza muscular progressiva, perda de sensibilidade, alterações no controle intestinal ou vesical, febre associada à dor, perda de peso inexplicada, histórico de câncer ou trauma significativo recente. Esses sintomas podem indicar condições mais graves que necessitam investigação imediata e tratamento específico.
Pacientes com dor crônica que não melhoram após três meses de tratamento conservador devem buscar reavaliação médica. A persistência dos sintomas pode indicar necessidade de ajustes terapêuticos, investigação de comorbidades não diagnosticadas ou consideração de abordagens mais especializadas. Encaminhamento para especialistas em medicina da dor ou reumatologia pode ser apropriado em casos complexos.
A avaliação médica inicial geralmente é realizada por médicos de família ou clínicos gerais, que podem encaminhar para especialistas conforme necessário. Médicos fisiatra, ortopedistas, reumatologistas e neurologistas possuem expertise em doenças musculoesqueléticas. A abordagem multidisciplinar frequentemente envolve profissionais de diversas áreas trabalhando coordenadamente para otimizar resultados.
Perguntas Frequentes
A síndrome miofascial é a mesma coisa que fibromialgia? ▼
Quanto tempo leva para curar a síndrome miofascial? ▼
A dor miofascial pode voltar depois do tratamento? ▼
Posso fazer exercícios físicos com dor miofascial? ▼
A punção seca dói muito? Como funciona? ▼
Quais profissionais tratam a síndrome miofascial? ▼
Calor ou gelo são melhores para dor miofascial? ▼
Stress e ansiedade pioram a dor miofascial? ▼
Existe cirurgia para síndrome miofascial? ▼
Massagem ajuda no tratamento miofascial? ▼
Deficiências vitamínicas causam dor miofascial? ▼
Posso trabalhar normalmente com síndrome miofascial? ▼
Acupuntura é eficaz para dor miofascial? ▼
A síndrome miofascial pode se tornar permanente? ▼
Considerações Finais
A síndrome da dor miofascial representa uma condição musculoesquelética comum e potencialmente reversível que afeta significativamente a qualidade de vida dos pacientes. O reconhecimento precoce dos sintomas e busca por tratamento adequado são fundamentais para prevenir cronificação e incapacidade funcional. A compreensão de que os pontos-gatilho miofasciais podem ser desativados e os sintomas controlados através de abordagem terapêutica apropriada oferece esperança realista aos pacientes.
O tratamento bem-sucedido requer abordagem multimodal coordenada, combinando intervenções farmacológicas, terapias manuais, exercícios terapêuticos progressivos, modificações ergonômicas e gestão de fatores psicossociais. A participação ativa do paciente no processo terapêutico, com adesão às orientações profissionais e implementação de estratégias de autocuidado, é determinante para resultados duradouros. O sucesso terapêutico não depende exclusivamente de tratamentos passivos, mas da transformação de hábitos e estilo de vida.
A educação contínua sobre a condição capacita os pacientes a reconhecer sinais precoces de recorrência e intervir prontamente, evitando progressão para estados crônicos incapacitantes. A manutenção de exercícios regulares, práticas de relaxamento, ergonomia adequada e gestão do estresse constituem pilares da prevenção secundária. Com tratamento apropriado e comprometimento com mudanças de estilo de vida, a grande maioria dos pacientes consegue retornar às atividades normais e manter qualidade de vida satisfatória.
Médico especialista em Dor e Fisiatria pela USP. Área de Atuação em Dor pela Associação Médica Brasileira. Doutorado em Ciências pela Universidade de São Paulo. Professor e Colaborador do Grupo de Dor do Hospital das Clínicas da USP.